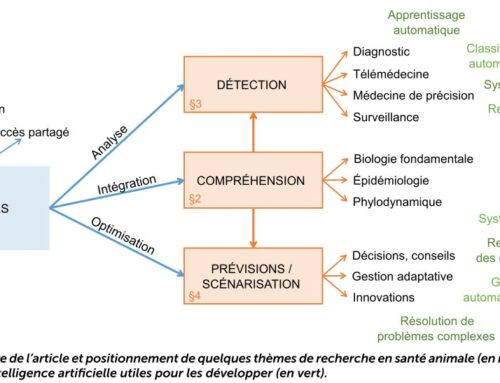
La e-santé peut répondre à de nombreux enjeux, à condition que les outils connectés soient de qualité.
Exemple d’outils de e-santé de grande ampleur
Le Royaume-Uni, avec son système de santé nationalisé, est le pays le plus propice à la diffusion rapide d’innovations numériques à grande échelle. En juillet 2018, le Service National de Santé (NHS), l’équivalent au Royaume-Uni de notre sécurité sociale, a annoncé le lancement d’une nouvelle application. Elle permettra aux patients de prendre des rendez-vous, de commander des médicaments, de consulter leur dossier médical et de répondre aux urgences médicales.
Or les réalisations du Royaume-Uni en matière de grands projets numériques sont médiocres, en particulier dernièrement la base de données care.data, pour des raisons de confidentialité.
En réponse à l’annonce de l’application NHS, le Royal College of General Practitioners (RCGP) du Royaume-Uni a demandé instamment que des sauvegardes des données et des ressources adéquates soient disponibles, ainsi qu’une évaluation rigoureuse et indépendante pour garantir sa sécurité et sa rentabilité. Ils ont rapidement été rejoints par la British Medical Association, et le NHS England
De même, le RCGP a critiqué Babylon Health, une application fournissant des consultations de généralistes sur un smartphone, suspecté d’avoir « choisi des patients », d’avoir détourné les omnipraticiens des services de première ligne et d’avoir créé une double voie pour la médecine générale.
Malgré la controverse et la rareté actuelle des mesures de résultats, les applications de télémédecine sont de plus en plus attractives à mesure que la pression augmente sur les systèmes de santé. L’application suédoise Kry, utilisée par 3% des patients de soins de santé primaires en Suède, a une présence internationale croissante.
Se mettre d’accord sur comment évaluer
Les commentaires animés du RCGP et autres critiques soulignent un problème commun en matière de santé numérique : l’incapacité à se mettre d’accord sur ce qui constitue une évaluation appropriée avant un déploiement généralisé.
Bien que les autorités de réglementation, telles que les agences européennes des médicaments et des produits de santé, ou la Food and Drug Administration des États-Unis, soient responsables de la certification de certains logiciels à haut risque, la plupart des applications sont considérées à faible risque. Les essais contrôlés randomisés, qui constituent l’étalon-or des preuves, sont rarement utilisés en médecine numérique, en partie parce que la classification actuelle des essais cliniques ne correspond pas à la nature itérative de la conception du produit et parce que le coût de ces essais est élevé par rapport au niveau de risque perçu du produit.
L’absence d’évaluation favorise la création, au détriment de la validation
Les obstacles relativement faibles à l’entrée sur le marché ont encouragé les petites et moyennes entreprises innovantes, souvent nouvelles sur le marché de la santé. La recherche, en particulier pour le travail sur l’IA, reste centrée sur les résultats de l’apprentissage automatique, mais pas sur le bénéfice patient ou la qualité scientifique de la réponse.
Ainsi le passage aux résultats cliniques n’a pas suivi le rythme de l’entrée des produits dans la pratique clinique, et le risque est l’utilisation d’outils pas assez ou non validés scientifiquement.
De manière inhérente, les produits numériques collectent une multitude de données en temps réel, et d’autres méthodes d’évaluation pourraient être mieux adaptées à ce secteur.
Des méthodes d’évaluation pourraient être transposées
Ce cas d’exception numérique est pourtant familier à ceux qui travaillent dans des domaines non dominés par les interventions pharmaceutiques. Les chirurgiens ont longtemps décrit la difficulté de mener des essais randomisés en chirurgie, notamment la forte influence des compétences individuelles. Et dans ce contexte sont apparues par exemple les recommandations d’IDEAL, qui constituent un cadre d’évaluation de l’innovation chirurgicale et qui permettent d’aligner la recherche chirurgicale sur les normes en vigueur dans d’autres domaines.
Des normes similaires sont clairement nécessaires, non seulement pour la sécurité et l’utilisation des données, mais également pour l’efficacité clinique et la rentabilité de la médecine numérique.
Certaines organisations ont commencé à travailler sur ce sujet. L’American Psychiatric Association suggère un modèle d’évaluation d’application incluant sécurité et preuves d’efficacité, mais note que la plupart des applications ne disposent pas de preuves cliniques à l’appui de leurs revendications. Un groupe de travail dirigé par Indra Joshi, responsable clinique Digital Health & AI du NHS England, élabore actuellement des directives et des normes pour les innovateurs et les commissaires du NHS sur les niveaux de preuve appropriés requis pour démontrer l’efficacité et l’impact économique.
Première plateforme d’évaluation et d’analyse des objets connectés en santé
L’AP-HP a créé à l’hôpital Bichat – Claude-Bernard, la première plateforme d’évaluation et d’analyse des objets connectés en santé : le Digital Medical Hub (DMH) réunit un consortium de scientifiques des secteurs privé, institutionnel et public. Ils réalisent ensemble un projet d’intérêt public, celui d’améliorer la qualité des soins par les objets connectés et leurs applications mobiles de santé dont l’usage et la pertinence seront évalués et validés scientifiquement.
Située au sein du département de Physiologie-Explorations Fonctionnelles, cette plateforme a l’ambition de se positionner comme un centre de référence pour le développement et la validation clinique de ces objets. Elle s’adresse aux promoteurs académiques et industriels (centres de recherche, startups, scale-ups, PME, etc.). Le développement et la validation des appareils connectés de santé sont structurés par une approche multidisciplinaire comportant l’évaluation des usages et représentations ainsi qu’un volet pédagogique.
Le DMH porte son action de recherche et d’enseignement sur les thématiques suivantes :
- Evaluation et validation clinique des objets connectés en santé et leurs applications mobiles
- Stratégie d’intégration des nouvelles technologies dans le parcours des soins
- Valorisation et transfert des nouvelles technologies en santé
- Enseignement et formations (en santé numérique) des générations actuelles et futures
La bourse de thèse Inria est dédiée à l’analyse des données recueillies par capteurs dans un but pronostique. L’objectif est de proposer une méthode de prédiction précoce et en temps réel -« online »- des événements redoutés (comme l’infection ou le rejet dans le cas de la transplantation).
Le DMH étudie actuellement des projets visant à évaluer différents outils : des applications mobiles et/ou dispositifs pour le sommeil, le suivi de la femme enceinte, le télésuivi de patients sous respirateur pour n’en citer que quelques exemples. Ces collaborations prennent différentes formes : mise à disposition de temps expert dans les étapes initiales de développement, mise en place d’études de type métrologiques de validation des mesures, études de recherche cliniques et médico-économiques, évaluation des usages, des pratiques et représentations.
Une réglementation devenue indispensable
Sans un cadre clair permettant de distinguer les produits numériques efficaces de l’opportunisme commercial, les entreprises, les cliniciens et les décideurs auront du mal à fournir le niveau de preuves requis pour concrétiser le potentiel de la médecine numérique. Les risques de la médecine numérique, en particulier l’utilisation de l’IA dans les interventions de santé, sont préoccupants.
A quand l’équivalent de cette démarche scientifique en médecine vétérinaire ?